
PARAMEDIC
DEPARTAMENT
PROFESSIONAL
Área Profesional.
Medicína de Urgencias.
Personal Paramédico.
Bomberos y P.Civil.

Siguiendo los objetivos que desde un principio se ha marcado el Grupo GEES-Spain, objetivos bien claros y definidos, las actuaciones del Área Paramedic se van a basar en las siguientes líneas de acción:
Formación: cursos, jornadas, seminarios y publicaciones.
Información: relevante y llegada desde las instituciones públicas y privadas de mas solvencia y prestigio,
como universidades, hospitales, cuadros médicos o especialistas en salud.
Sistema VAK: puesta en práctica de los conocimientos adquiridos en colaboraciones en siniestros, emergencias
y formación de otros profesionales integrantes de otras áreas.
He emprendido, desde mi responsabilidad como Coordinadora del Area Paramedic, una línea de trabajo que se divide en dos caminos:
Primero: La toma de contacto con médicos, enfermeros y personal destinado en servicios de urgencia para
crear un equipo de trabajo, que conozca de primera mano el significado real de atender una urgencia, y, por lo tanto, el como, cuando y porque hay que realizar una atención sanitaria, de la
manera específica que requiera cada situación.
Segundo: Comenzar desde ya la orientación de todos los profesionales destinados en labores de seguridad,
protección y escolta, para que en el desempeño de su trabajo , cuenten con los conocimientos necesarios en lo concerniente a su salud ocupacional, o lo que es lo mismo:

· Manejo de stress y situación bajo presión.
· Posiciones a adoptar en el vehículo, lugar donde pasan gran tiempo de su trabajo.
· Forma de portar el arma reglamentaria desde el punto de vista del fisioterapeuta, atendiendo no solo
la destreza del agente si no también a la fisionomía del agente de protección, es decir a su anatomía. (Muy importante).
· Correción de malos hábitos posturales (por salud e imágen).
· Inculcar la importancia de conocer y realizar los ejercicios de estiramiento a lo largo de la
jornada laboral del agente, ya que por la naturaleza de su trabajo se puede pasar de un estado de ¨relajación¨a otro en el que se haga necesario dar el 100% fisicamente en un segundo, con las
lesiones de espalda, tirones, desgarros musculares que todos ustedes conocen, si no los han padecido alguna vez.
· Evitar ciáticas, dolores de espalda y un largo etcétera, con consejos básicos como en vez de, y sirva de ejemplo, llevar la cartera con la placa identificativa en el bolsillo trasero del pantalón, portarla en las prendas del tronco superior.
Desde mi experiencia evaluando puestos de trabajo de Agentes de Policía, Gobierno y Ejército durante mas de siete años, espero atender las demandas, tanto las actuales como las futuras,
resolviendo y dando respuesta ha todas aquellas preguntas que me hagan llegar.
Quiero agradecer el trato y la amabilidad con la se me ha acogido en el Grupo GEES-Spain. Muchas gracias.
Bibiana E. Gutiérrez Sánchez.
paramedic@gees-spain.org
Coordinadora del Área Paramedic del Grupo GEES Spain
*La Doctora Bibiana E. Gutiérrez Sánchez es Licenciada en Fisioterapeuta. Colegiada en el Ilustre Colegio de Fisioterapeutas de Aragón (ICOFA).Asesora en Salud Ocupacional, Terapia Deportiva, Ortopedia y Rehabilitación, y Especialista en Traumatología Pediátrica y niños con discapacidad y retardo mental.

José Archilla es el II Coordinador del Área de Paramedic del Grupo GEES Spain.
Un joven Técnico con dilatada experiencia a pesar de su juventud en el mundo de las Emergencias Sanitarias, en donde ha desempeñado, desempeña, distintos puestos de responsabilidad.
Nuestro II Coordinador es Director de Seguridad y Técnico Superior en Prevención de Riesgos Laborales, por lo que su función dentro de la estructura del Departamento- Área de Paramedic, va a tener que ver con la parte más operativa y técnica en la formación. A continuación les compartimos un Artículo Técnico, escrito por el.

CONSEJOS PARA SITUACIONES COTIDIANAS
Quitar o no quitar el casco, de un motorista accidentado

Como norma vamos a quitar el casco siempre, sobretodo en pacientes inconscientes, en presencia de vómitos o si existe PR y PCR.
El peligro al quitarlo no reside en "lo que nos vamos a encontrar debajo del casco" sino en la posible lesión medular que podemos empeorar si no lo quitamos como es debido.
No hay que preocuparse si el casco está integro, no nos vamos a quedar con el cerebro entre las manos, (leyendas urbanas).
Las lesiones craneales te las puedes imaginar viendo el estado del casco y en caso de hemorragia craneal exteriorizada lo mejor es "dejar que sangre" para evitar un aumento de presión
intracraneana.
¡Ojo, no confundirlo con las lesiones del cuero cabelludo!
¿Por qué quitar el casco si vomita el paciente?
(ladear en bloque si posible) Si el casco es integral, (protección de la mandíbula) no va a permitir que el vomito salga, y el paciente corre el riesgo de respirar su propio vómito, si esta inconsciente, en PR (Parada Respiratoria) o PCR (Parada Cardio-Respiratoria) el casco va a dificultar muchísimo las maniobras de reanimación, porque aunque podamos apartar la parte frontal del casco (visera), la cabeza, en cuanto quede suelta, se va a ladear bruscamente. Lluego en caso de tener que realizar ventilaciones, el casco va a impedir un buen agarre y fijación de la mascarilla, al no poder hacer bien presa para sujetar la mandíbula y realizar la maniobra correctamente, lo que nos llevaría a tener que meter la mano en el casco y no es muy práctico, ni efectivo.
En el resto de situaciones, salvo excepciones, se debe de quitar porque:
1.- Mejor quitarlo tranquilamente y controlando bien la alineación, teniendo tiempo, antes de que el paciente se ponga a vomitar o entre en PR y luego haya que quitarlo corriendo
y estemos más expuestos a los errores.
2.- A la hora de mantener una alineación neutra, sin hiperextensión ni hiperflexión, el casco nos va a obligar a permanecer siempre con las manos en él, compensado el peso y
haciendo equilibrio. Además, como podéis comprobar, con el casco la alineación con respecto al plano frontal no es total ya que el casco te eleva la cabeza con respecto el resto de la columna
aumentando así la tensión en la medula.
3.- La fijación y el traslado va a ser mucho más difícil, ya que inmovilizar la cabeza con el casco durante el transporte, nos puede hacer correr el riesgo de que esta bascule,
dado que el casco tiene una superficie lisa y puede resbalar aun estando sujeto, algo que con la cabeza desnuda no pasa.
Técnica.
Como norma general partimos de las siguientes premisas:
1.- El paciente se encuentra inconsciente.
2.- El casco se debe retirar.
3.- Contamos con dos TS (Técnicos Sanitarios)
Ante la falta de signos que nos indiquen la presencia o no de lesión del raquis, especialmente en la columna cervical, se debe proceder con mucho cuidado y depurada técnica, siempre con dos
Técnicos que hayan practicado con anterioridad y que conozcan las siguientes maniobras:
El TS.1
Se arrodilla a la cabeza del paciente y coge con ambas manos el casco y la mandíbula del paciente, ejerciendo una tracción suave según el eje longitudinal.
No mover el cuello y la cabeza del paciente, especialmente no flexionar el cuello.

El TS.2
Se encuentra a la altura del pecho del paciente, levanta la visera del casco y si es preciso descubre el cuello y parte superior del pecho del paciente. Suelta el cierre del casco, si lo
tiene.
El TS.2
Sujeta lateralmente con las manos debajo del casco, el pulgar por delante, los otros dedos por detrás de la oreja, apoyando en la mastoides.
Se hace cargo de la tracción en el sentido del eje del cuerpo.
El TS.1
Agarra lateralmente el casco y tira de él con mucho cuidado progresivamente. Si es necesario se inclinara ligeramente hacia atrás el casco.
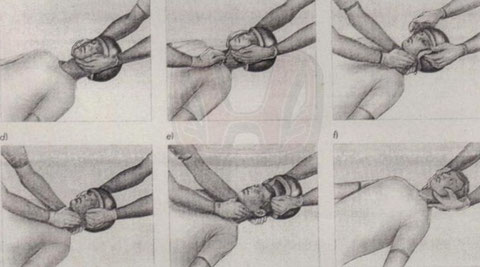
La cabeza no debe caer hacia atrás al
quitarle el casco.
TS.2
Mantiene la tracción apropiada.
El TS.1
Coloca las manos sobre las orejas del paciente y extiende los dedos separados agarrados con los dedos índices el ángulo de la mandíbula y con los otros dedos largos sobre la nuca y
tracciona.
- Se coloca en este momento el collarín por el TS. 2.
TS.1
Explora las constantes vitales.
Espero contribuir a aclarar dudas ante este acontecimiento, que ha sido el más preguntado por los compañeros de las distintas policías.
Quedo a disposición para cualquier duda o aclaración.
Un saludo y gracias.
Bibiana E. Gutiérrez Sánchez
Coordinadora del Área Paramedic del Grupo GEES Spain
Mordeduras de perros y de otros animales. ¿Como actuar?
Tratamiento, complicaciones y prevención.
El problema de las mordeduras de perro en los últimos años ha vuelto a ponerse en boga, debido fundamentalmente a agresiones mortales a niños y adultos y al crecimiento de las denominadas razas
“agresivas” o de “ataque”.
¿Cual es la preocupación medica?. Desde el punto de vista médico, la preocupación esta mas bien centrada
y orientada a las secuelas que estas mordeduras pueden conllevar, siendo las principales consecuencias las psicológicas y las complicaciones infecciosas, tanto las bacterianas como el eventual
contagio de la rabia.
Si se consideran las mordeduras, por mordeduras de mamíferos, en los servicios de urgencia las más frecuentes porcentualmente son las causadas por perros (un 80%), seguidas en un 6 % por
mordeduras de gatos, y entre un uno a tres por ciento por mordeduras humanas, siendo las menos frecuentemente por animales salvajes.
Analicemos a los perros. Tres de cuatro personas atendidas son niños. Si bien la mayoría de estas mordeduras no son graves, una de cada
10 requiere sutura quirúrgica y el 2% requiere de hospitalización. Los niños resultan más afectados por el carácter más brusco y temerario de los juegos., dado que más del 50% de las
mordeduras de perro son secundarias a provocación hacia el animal.
Principales consecuencias de las mordeduras. Secuelas físicas, secuelas psicológicas tanto en los afectados como en sus familiares, así como
el eventual riesgo estético e infeccioso de las lesiones.

Complicaciones infecciosas: Frente a un menor que consulta con una historia compatible de agresión canina y con una lesión cutánea que, por
lo general, se presenta como una herida contusa, a veces acompañada de lesiones por aplastamiento; es importante sospechar complicaciones infecciosas que pueden ocurrir en los días siguientes. Si
bien es cierto que la complicación más temida es la causada por el virus de la rabia, pero también pueden presentarse complicaciones bacterianas.
Rabia: Prácticamente no se puede dar, debido a las importantes novedades en cuanto a prevención que se han introducido en el esquema de
vacunación antirrábica que se administra en España.
Infecciones bacterianas: Debido a las numerosas especies bacterianas existentes en la cavidad oral de los caninos y en la piel de las
personas afectadas, se considera que toda lesión por mordedura de perro está contaminada por bacterias.
Complicaciones no infecciosas: Dependiendo de la extensión y profundidad, pueden incluir secuelas estéticas y funcionales, que requerirán de
múltiples atenciones y tratamientos para su resolución.
Además debemos considerar el sufrimiento y ansiedad de las personas mordidas ante el temor de contraer alguna enfermedad, y el trauma psicológico.

¿Cuál es el tratamiento de las mordeduras de perro? Casi todas las mordeduras de perro se pueden manejar en forma ambulatoria,
requiriendo de limpieza profunda por personal medico o paramédico, que practica una limpieza con irrigación a presión y aseo de los tejidos desvitalizados.
Por el alto riesgo de infecciones, para la descontaminación inicial se recomienda un verdadero “cepillado” físico, en lugar de un lavado pasivo, con productos como la povidona yodada. Se logra
una muy buena ayuda a través de una limpieza adicional mediante irrigación con suero a presión, utilizando una jeringa grande y aguja de calibre grueso. Si es necesario y bajo anestesia local el
médico extraerá todo el tejido desvitalizado y observara las posibles lesiones más internas que puedan afectar estructuras subadyacentes como hueso, articulaciones, musculosa o tendones.
Si la mordedura de perro es limpia y reciente (menos de 8 horas) la posibilidad de infección es más baja y se puede llegar a suturar con un mínimo riesgo de infección. Si se producen en cara y
manos (las más frecuentes) se hace necesario establecer un control muy estricto al menor signo de infección.
Se hace tratamiento con antibióticos preventivos en los siguientes casos:
- Cualquier mordedura en cara o manos.
- Heridos que no se pueden suturar en una primera intención.
- Mordedura que no se logra un buen aseo.
- Lactantes o personas con alguna enfermedad crónica subadyacente.
El tratamiento dura al menos 10 días de antibióticos
¿Cuándo se hospitaliza?
- Lesión extensa que pueda requerir reparación quirúrgica o aplicación de injertos.
- Lesión profunda con daño de músculos, articulaciones tendones etc.
- Infección local intensa.
- Infección que aparece estando ya con antibióticos preventivos.
- Sospecha de mal cumplimiento de las instrucciones.
¿Cuáles son los criterios que se deben de seguir?. El principal criterio que debe utilizar el personal de salud es la identificación del
animal mordedor, mientras que antes se usaba el criterio basado en la ubicación anatómica de la mordedura.
Otras mordeduras de animales
Mordedura de ratón. Se elimina
el ratón como animal capaz de trasmitir la rabia dado que el Ministerio de Salud, a través de sus estudios, indica que hace décadas que no se detecta este virus en los roedores.
Animales silvestres. En el caso de animales silvestres, como el zorro o serpientes, se vacunará de inmediato cuando no se pueda ubicar al
animal mordedor. En el caso de que se logre capturar se observará el resultado del análisis virológico del animal con un máximo de siete días de espera. En caso que resulte positivo o la demora
sea mayor de siete días se vacunará según el esquema
Mordeduras de murciélagos. Similar criterio se aplicará para las mordeduras de murciélagos, es decir, vacunar de inmediato si el animal no se
es capaz de ubicar. Si se dispone de él, se esperará el resultado del examen, con un tope de siete días. Si es positivo o demora más que este plazo, se vacunará.
¿Qué se hace en caso de mordedura de perros o gatos para prevenir la rabia?. Si el animal es rescatado, se observará durante 10 días; si en
este periodo desarrolla síntomas de rabia, la persona se vacunará. Si el animal no se puede ubicar se vacunará de inmediato.
Las nuevas vacunas:
· Se utilizan vacunas a partir de cultivos celulares.
· La inyección siempre por vía subcutánea se puede aplicar en el brazo, entre las escápulas o alrededor del ombligo.
· La vacuna no posee contraindicaciones por lo que puede ser administrada a menores de 6 meses y a embarazadas.
· La rabia es una enfermedad de notificación obligatoria.
Un saludo, y cuidado ahí fuera.
Bibiana E. Gutiérrez Sánchez
Coordinadora del Área Paramedic del Grupo GEES Spain
Pricipios Básicos y Actuación con un anciano desorientado

Para comenzar, conozcamos los significados de conducta senil.
Conducta: el modo de ser del sujeto y todas las acciones que lleva a cabo para adaptarse a su entorno. La conducta es la respuesta a una motivación en la que están involucrados
componentes psicológicos, fisiológicos y de motricidad. Como lo dice la definición el término llamado conducta es como la capacidad de adaptación y de cómo nosotros actuamos con respecto al trato
psicológico, social y físico de lo que está en nuestro alrededor.
Senil: deterioro intelectual y físico del anciano en sí, todo esto producido por la edad, calidad de vida y agentes etiológicos genealógicos.
Algunos de los signos más evidentes de que un anciano está en una etapa de conducta senil son: (esto sirve para distinguir de manera precisa lo que significa la conducta senil y a la vez
este término no sea confundido con demencia, delirios y locuras)
· Errar, trastornos de memoria, desorientación, amnesia.
· Confusión.
· Disartria, ataxia, incontinencia, signos neurológicos leves.
· Delirios.
· Alucinaciones, desorientación temporal.
· Obnubilación conciencia.
· Agitación.
Estos son solo algunas de las muchas alteraciones que existen en un anciano, que aun vive, siente y está presente. Algunos de estos cambios son provocados por la sobreexplotación de los
medicamentos lo que hace al adulto mayor tener diferentes personalidades, ahora bien no todo debemos achacarlo a los fármacos, también están presentes los fenómenos sociales, ambientales,
genealógicos, o de diferente etiología.
De acuerdo con las diferentes personalidades podemos encontrarnos:
· Personalidad esquizoide.
· Personalidad inadecuada.
· Personalidad obsesiva compulsiva.
· Personalidad paranoide.
· Personalidad pasivo agresivo.
· Personalidad psico ciclotinica.
· Personalidad psicopatica.
· Personalidad histérica.
Tras haber nombrado cada una de estas personalidades podemos comprobar que NO son enfermedades, que simplemente son comportamientos y conductas diferentes, a lo que debemos de preguntamos: ¿qué
tiene que ver esto con la conducta senil del adulto mayor?. Muy simple, cada una de estas afirmaciones de conducta, como lo son estas personalidades, ocurren en las edades de juventud y se van
cultivando a medida que pasa el tiempo, y bien a la hora de llegar a ser un anciano simplemente se vuelve mayor y provoca problemas a nivel familiar y comunal.
Lo más común a encontrar en un anciano senil
Primero:
A) Desorientación.
B) Incapaz de responder a preguntas muy fáciles.
C) Incapaz de encontrar un lugar especifico como su casa.
Simple o no, eso es desorientación.
La desorientación podría definirse como un resultado de: excitabilidad del sistema nervioso central, funcionamiento periférico inadecuado, ausencia de estímulos, competición de estímulos,
deterioro de la memoria etc.
Si la desorientación está provocando problemas a nivel familiar y comunal, deberemos dar el paso del tratamiento para el anciano porque las consecuencias de esto pueden ser:
· El olvido de tomar algún medicamento.
· Invasión de lugares peligrosos.
· Accidentes.
· Caídas.
· Saltar comidas o actividades.
Segundo: Vagabundear.
Como simple palabra esta puede traer de manera significativa la vagancia, el no hacer nada, pedir dinero en las calles; yo no me quiero referir a este aspecto del término vagabundear, sino al
hecho de:
A) Deambulacion y locomoción sin dirección u objeto aparente.
B) Ausencia de pautas, ya que muchas veces estos ancianos siguen a otro (anciano) que está en el proceso de vagabundeo.
Este término puede ser posible en el anciano por la administración de medicamentos neurolépticos que son sedantes y ansiolíticos que dejan simplemente al paciente en una situación mental de
quietud o de excitabilidad, ya que estos medicamentos los mantienen en su supuesta realidad pero con alteraciones evidentes como lo es la desorientación y el vagabundeo.
Los neurolépticos son medicamentos que se usan en patologías mentales, los cuales son administrados de forma oral, salvo el Modecate o Flufenacina Deconoato (fenotiacina o tranquilizante mayor)
que es IM o SC.
Este es un neuroléptico que mantiene al paciente en estado de desorientación ya que produce sedación, y actúa como un antipsicotico, es muy efectivo y no tiene efectos secundarios que afecten de
manera significativa a nuestro sujeto.

Que hacer por lo tanto si nos encontramos a un anciano desorientado.
Es muy posible que el anciano desorientado se encuentre viviendo una realidad distinta, que crea que esta de excursión, que va a abordar un barco, que tiene que ir a ver una película.
Antes de preguntarle si está desorientado, si le ocurre algo, es recomendable que nos presentemos nosotros a él, que le digamos simplemente nuestro nombre, la edad que tenemos, y que vivimos
cerca de donde lo hemos encontrado, entablando así una conversación. Entonces es cuando le podemos preguntar cosas sencillas como que le parece el tiempo que hace, si tiene hambre, si se
encuentra paseando o cansado.
Pasando a un segundo grupo de preguntas como: cual es su nombre, donde vive etc. Si vemos que este segundo grupo de preguntas le incomoda, no sabe contestarlas, se siente mal o se pone nervioso,
podemos volver al grupo de preguntas primero, como si le apetece ir al wc, tiene hambre, que le parece el día que hace, acompañándolo o paseando con él, ya que es posible que algún objeto, calle,
le haga recordar en parte lo que le sucede, si se ha perdido o como se llama.
¡No hay que meterle prisa, ni hacer que se ponga nervioso!
A la vez que ganamos su confianza, le podemos enseñar una foto, nuestra cartera, invitándole a que el haga lo mismo, siendo muy posible que porte documentación, un número de teléfono por si se
pierde etc.
No tenemos que dejar de lado ni olvidar, que el anciano puede estar viviendo otra realidad, por lo que si nos manifiesta que va al cine o a tomar un barco, no debemos de contradecirlo, muy por el
contrario podemos sumarnos a su realidad e ir ganando tiempo y confianza con él.
Es muy posible que el anciano cuando se encuentra viviendo este episodio, lleve muchas horas sin comer, o tomar medicación, ya que al igual que no saben quiénes son, o donde están, estas otras
cosas, como ir al baño, comer, medicarse, se les olvida también, por lo que es importante valorar si necesita agua, ingerir algún alimento mientras vamos ganándonos su confianza.
No debemos de intentar cogerles por el brazo, si no que les tenemos que ofrecer el nuestro para que sean ellos quienes se sujeten a nosotros, al igual que con una persona invidente a la hora de
ayudarle a cruzar una calle, algo que ocurre muy a menudo y que no somos conscientes que para ellos no es lo idóneo, ya que les merma sus habilidades e incluso les puede asustar. Aplicando el
mismo caso, que sean ellos quienes nos cojan a nosotros.
Espero que estos consejos les ayuden un poquito si se encuentran en la necesidad de tener que atender a un ancianito que se ha perdido o
desorientado.
Muchas Gracias.
Bibiana E. Gutiérrez Sánchez
Coordinadora del Área Paramedic del Grupo GEES Spain











































